 환자의 지속 치료에 걸림돌로 작용하는 골다공증 치료제 급여 기준이 개선될 것으로 보인다.
환자의 지속 치료에 걸림돌로 작용하는 골다공증 치료제 급여 기준이 개선될 것으로 보인다.
대한골대사학회는 26일 제34차 춘계학술대회·제10차 SSBH에서 정책토론회를 통해 ‘골다공증 환자 중심의 뼈 건강 선순환 치료 환경 개선’을 위한 여러 방안을 논의했다.
의료진들이 골다공증 치료에 있어 가장 시급한 과제로 꼽는 것은 ‘골다공증 약물 치료에 대한 제한적인 보험 급여 기준’이었다. 약제 치료 후 증상이 호전되면 건강보험 대상에서 제외된다.
실제 데노수맙, 비스포스포네이트, SERM제제, 졸레드론산 등이 골다공증 치료에 사용되는데, 약물 복용 후 골밀도 수치(T-Score)가 -2.5 초과 시 급여가 적용되지 않는다.
김경민 역학이사(연세의대 용인세브란스병원 내분비내과)는 “현재 지속 치료가 필요한 주요 만성질환들 중 약물 투여기간에 급여 제한이 있는 질환은 골다공증이 유일하다”며 “어떤 만성질환도 약물치료 도중 혈압, 혈당 등의 수치가 조절된다고 해서 치료약제의 보험급여를 중단하지 않는다”고 지적했다.
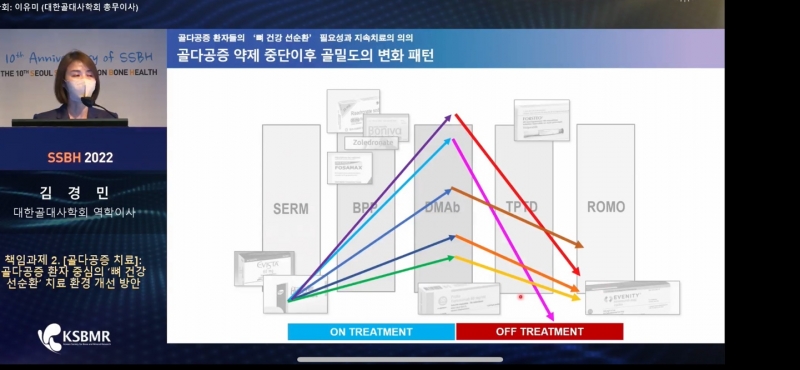
이어 김 역학이사는 “골다공증 약제 중단 이후 골밀도의 변화 패턴을 살펴보면, SERM제제와 데노수맙, 로모소주맙 등 대다수 약제에서 골밀도 감소가 빠르게 나타났다”며 “골다공증은 치료로 인해 일시적으로 골밀도 수치가 개선돼도 약제 중단 이후 다시 악화될 수 있고 노화 과정으로 그 속도가 가파를 수 있다”고 덧붙였다.
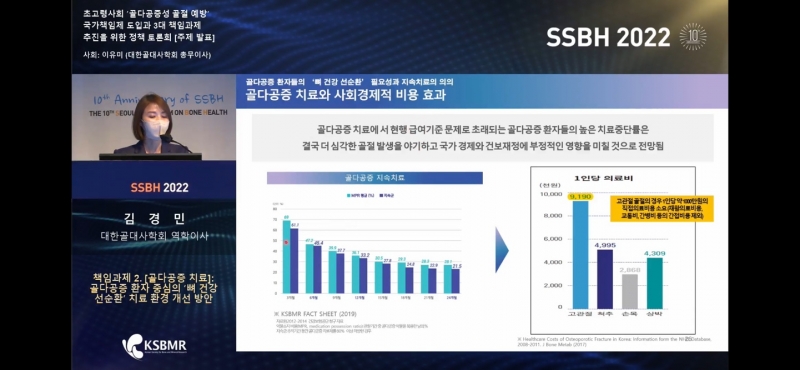
더 큰 문제는 골다공증 환자들의 치료가 중단될 경우 더 심각한 골절이 발생해 결국 국가 경제와 건보 재정에 부정적인 영향을 미칠 수 있다는 점이다.
고관절 골절의 경우 1인당 약 1000만원의 직접 의료비용이 소요되며, 여기에 재활의료비용과 교통비, 간병비 등 간접비용까지 포함하면 의료비 지출이 더 커진다.
김 역학이사는 “특히 골절의 고위험군인 골다공증 환자 치료를 통해 골다공증성 골절을 방지하는 것은 직·간접 사회경제적 비용 절감에 크게 기여할 수 있다”며 “골다공증성 골절로 인해 소요되는 비용은 연간 1조490억원으로 추산된다”고 강조했다.
“따라서 골다공증 환자 대상 지속 치료의 임상적 혜택을 입증한 약제들의 급여 기준은 개선돼야 한다”며 “최신 AACE 가이드라인에 따르면 T-SCORE가 -2.5보다 올라가더라도 골다공증 진단은 여전히 유지된다고 제시하고 있다”고 덧붙였다.
학회 전문가들의 약제 급여 개선 촉구에 대해 정부도 긍정적인 검토를 약속했다. 국내 진료지침이나 해외 사례에 발빠르게 대응하고 있지 못하지만, 노력하겠다는 의지를 피력했다.
최경호 보건복지부 보험약제과 사무관은 “최적의 치료를 하는데 약제 사용이 원활하지 못한 점 에 대해 송구하다”며 “복지부는 의약품에 대한 적정 보험급여를 실시해 국민보건 증진에 목적을 두고 있지만, 해외 가이드라인 등을 여전히 따라가고 있지 못하다”고 운을 뗐다.
이어 “사실 만성질환 내 당뇨, 고혈압 등 약제비 부담이 계속 늘고 있고, 초고령화 사회로 가면서 이런 현상은 가속화되고 있다”며 “여기에 새로운 치료제들이 계속 도입되면서 매년 1조원에 달하는 진료비 중 약제비가 빠르게 증가하고 있다”고 강조했다.
최 사무관은 “최근 골대사학회와 내분비학회에서 중지를 모아 우선순위 정책과제를 정리해 보내줬다”며 “잘 검토해보고 진료지침에 맞게 과학적으로 진료할 수 있는 환경 구축을 위해 노력하겠다”고 밝혔다.
